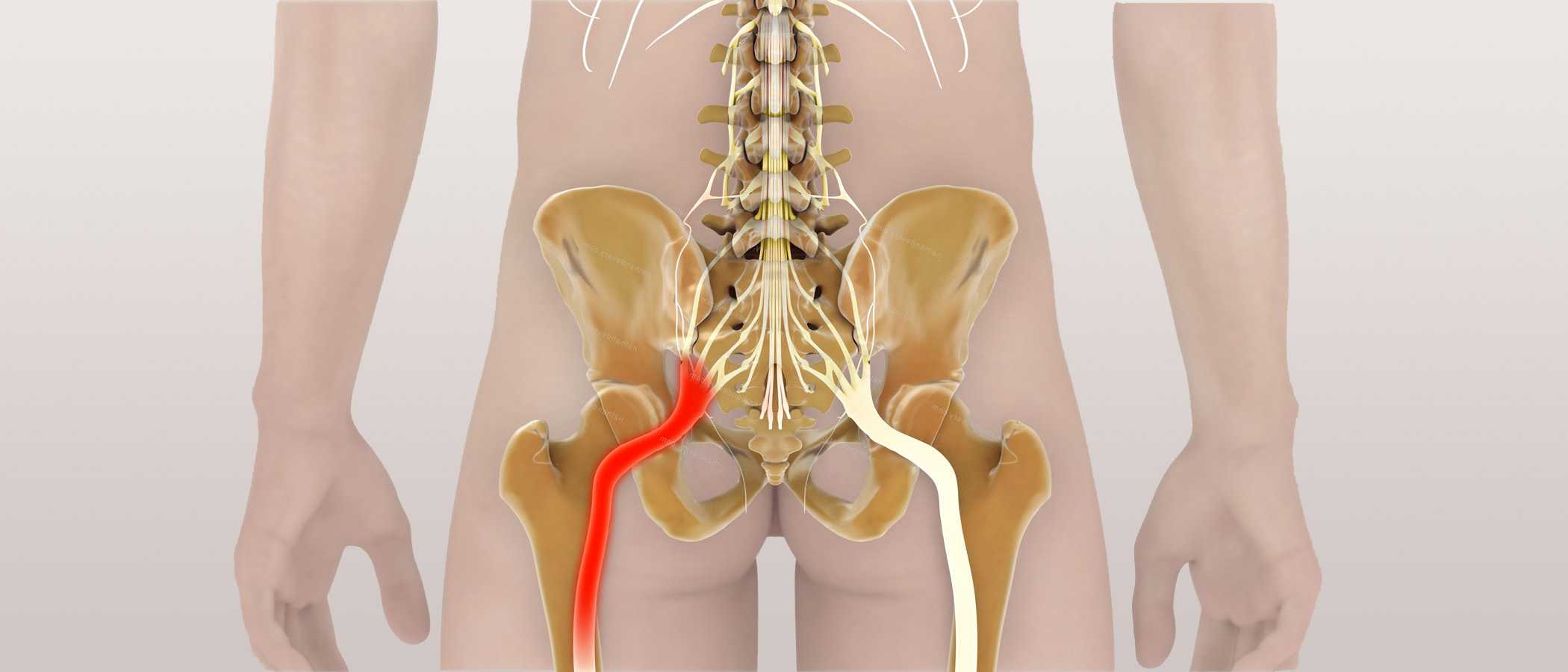
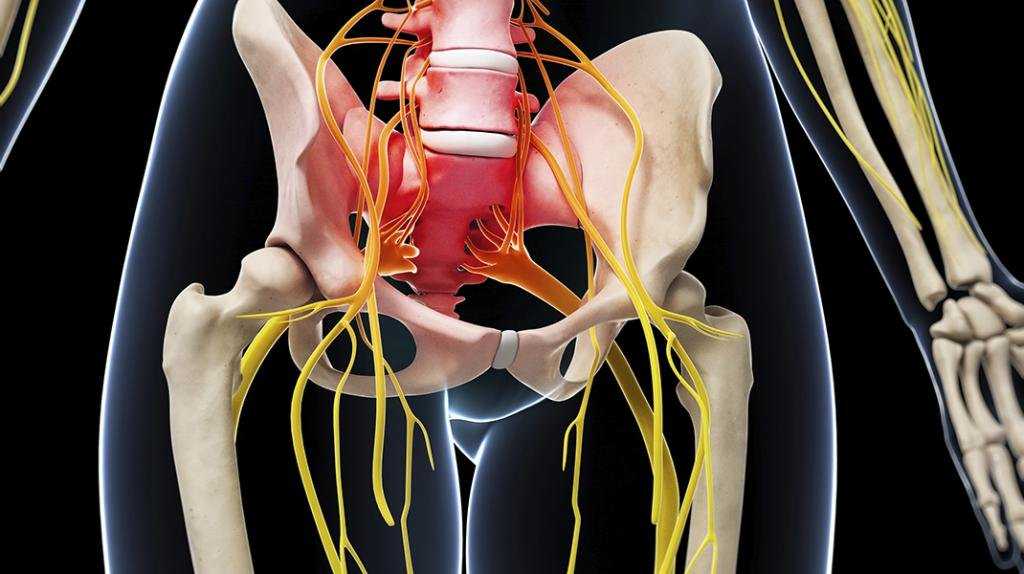
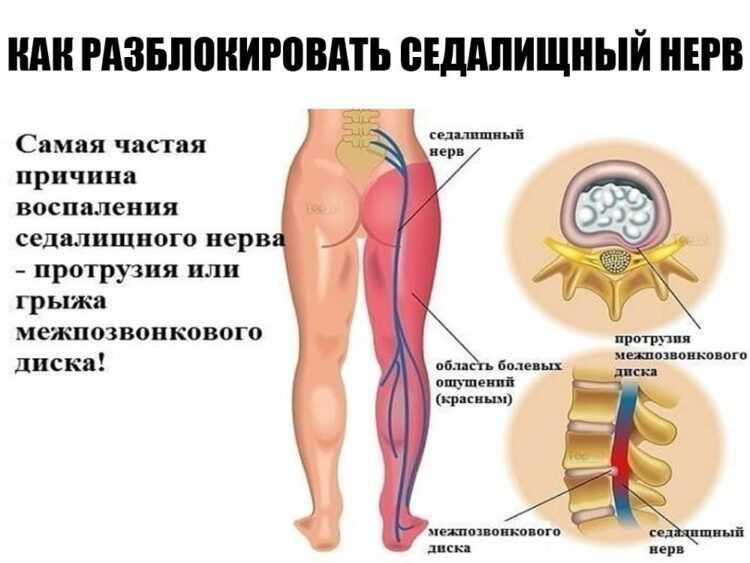
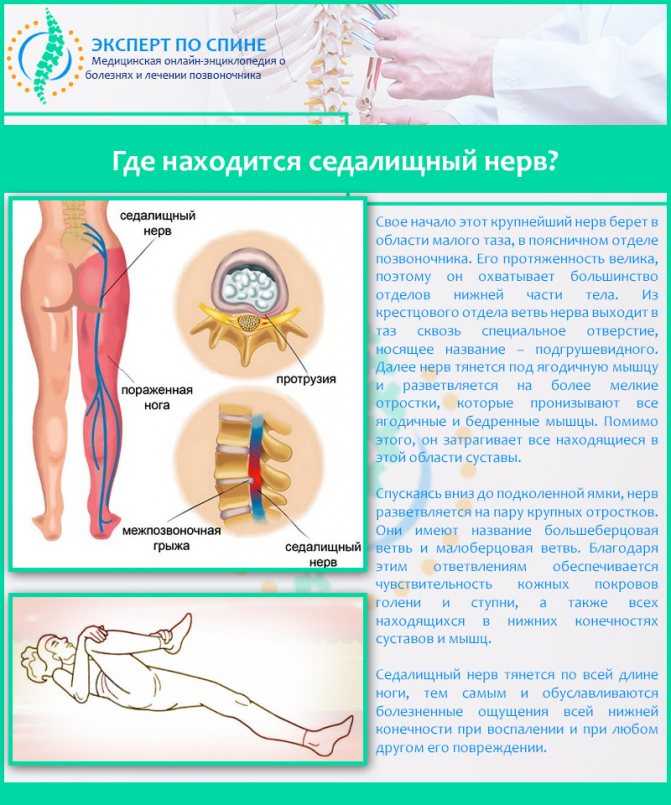
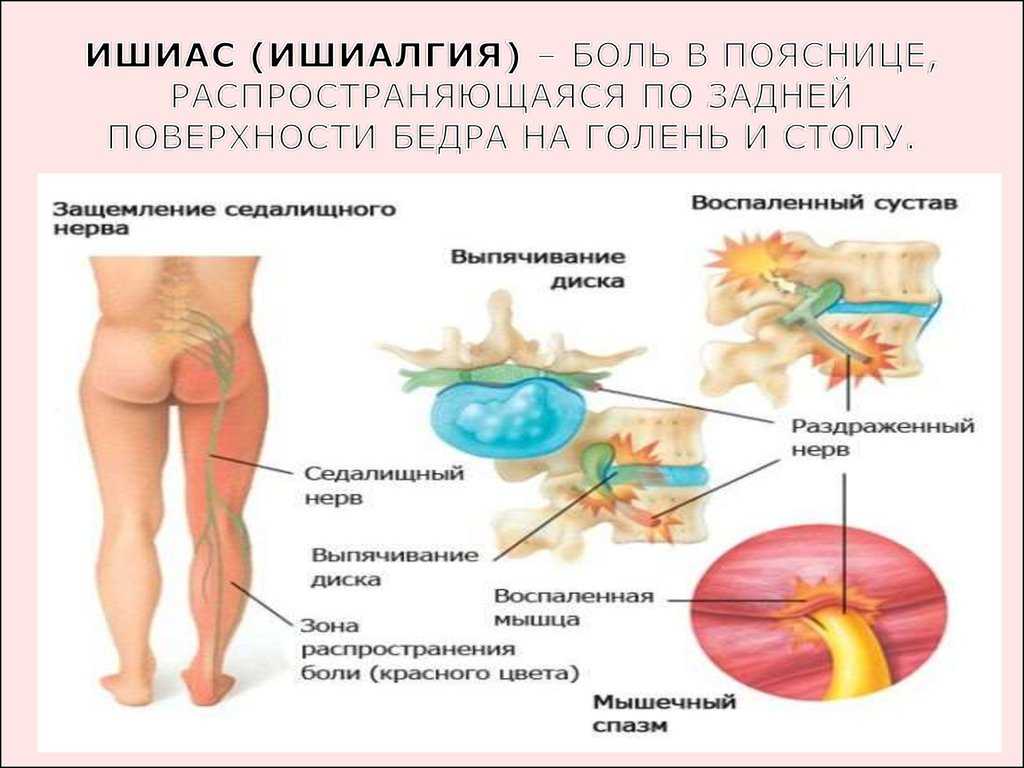
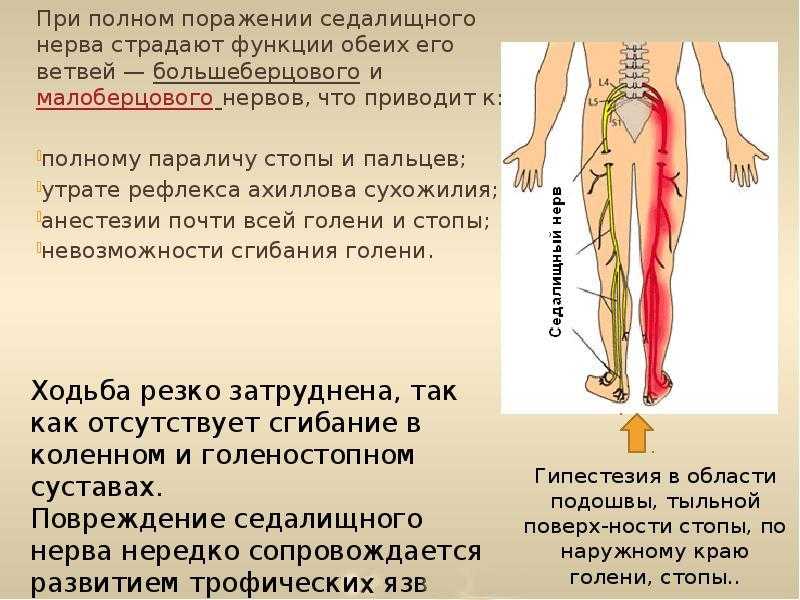
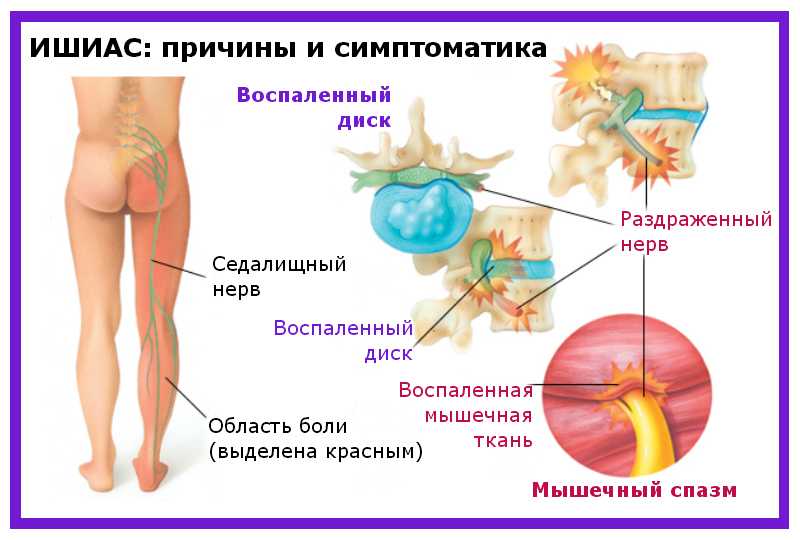
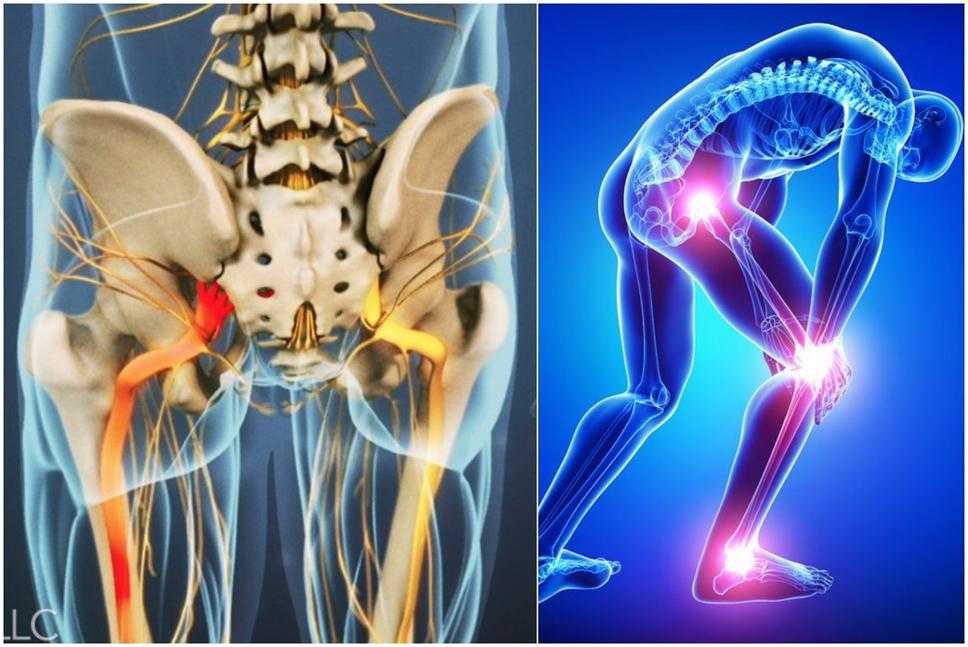
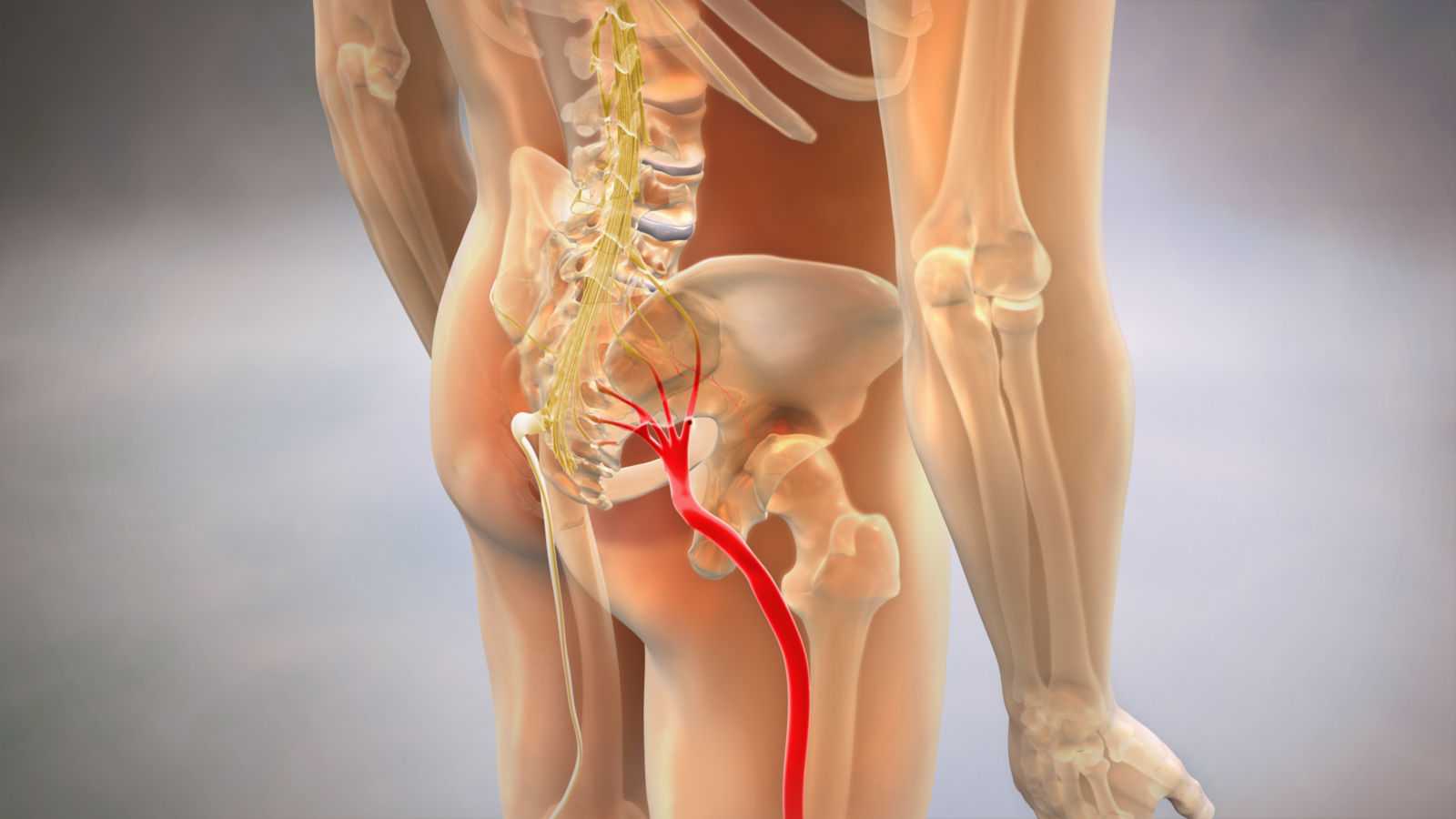
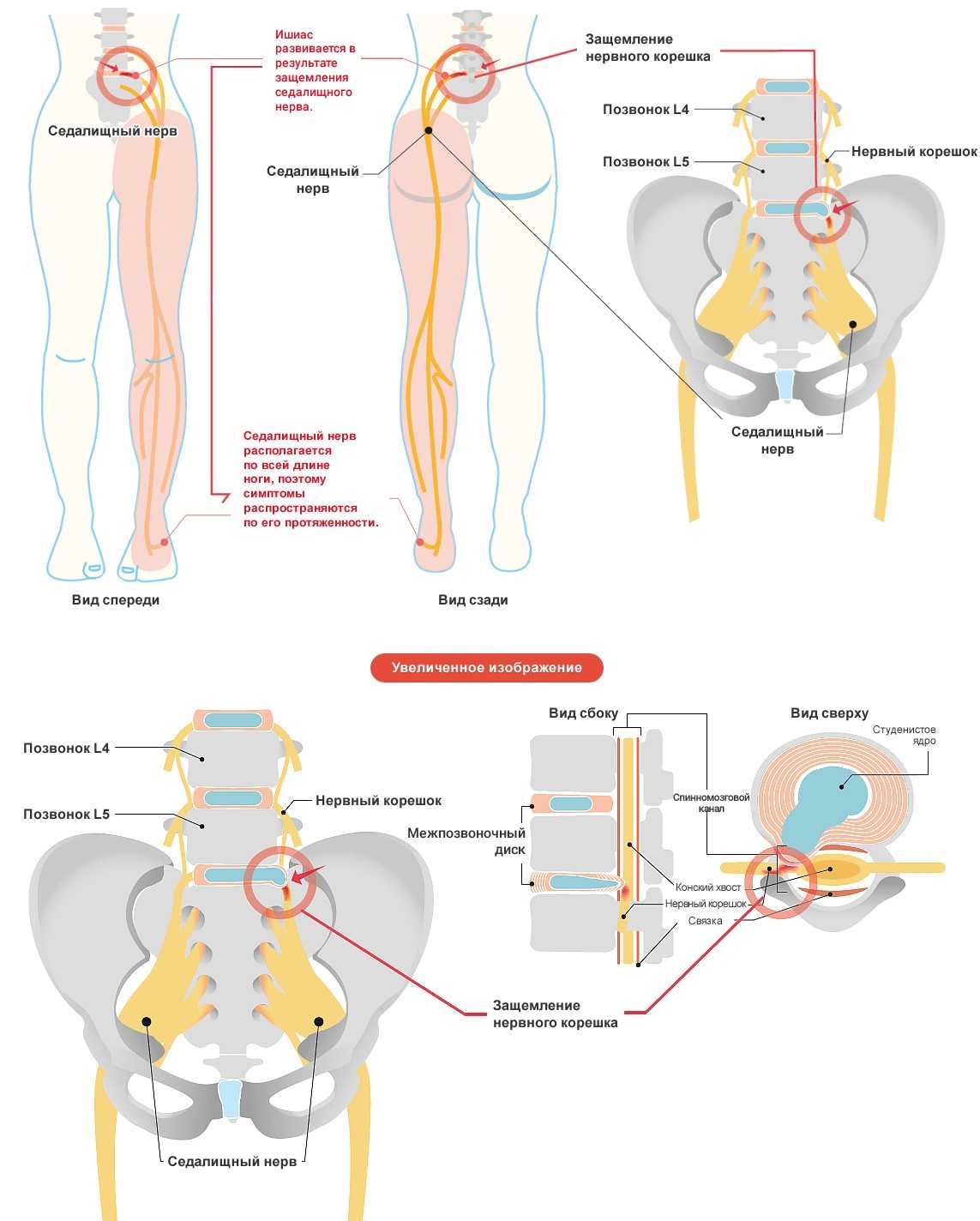
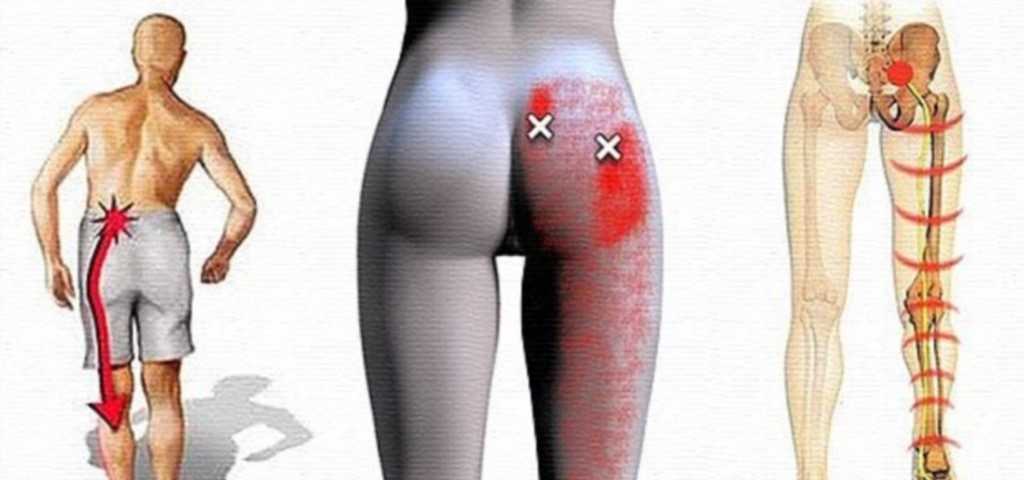
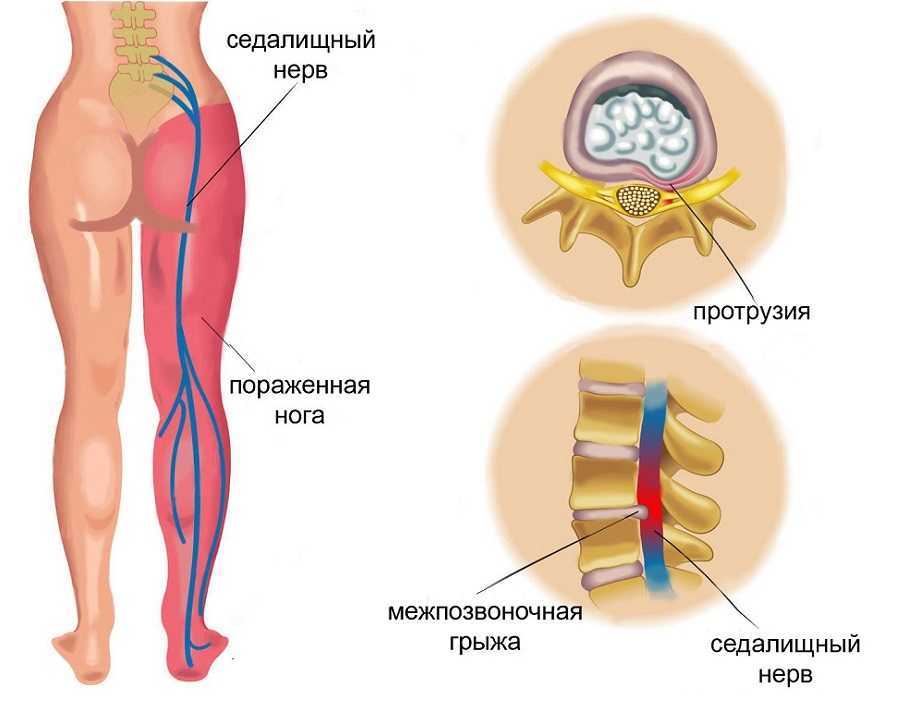
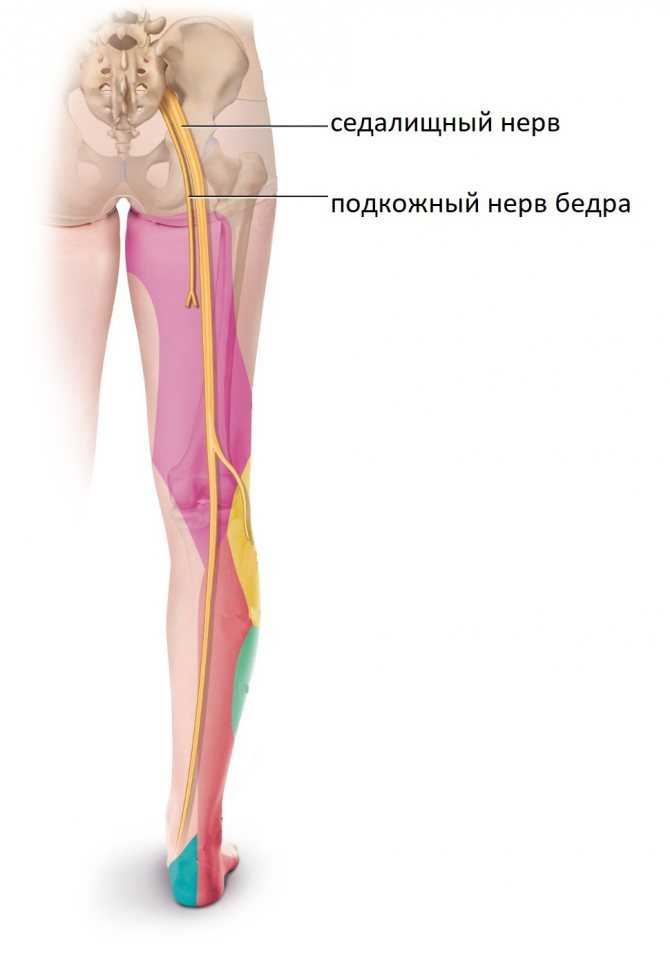
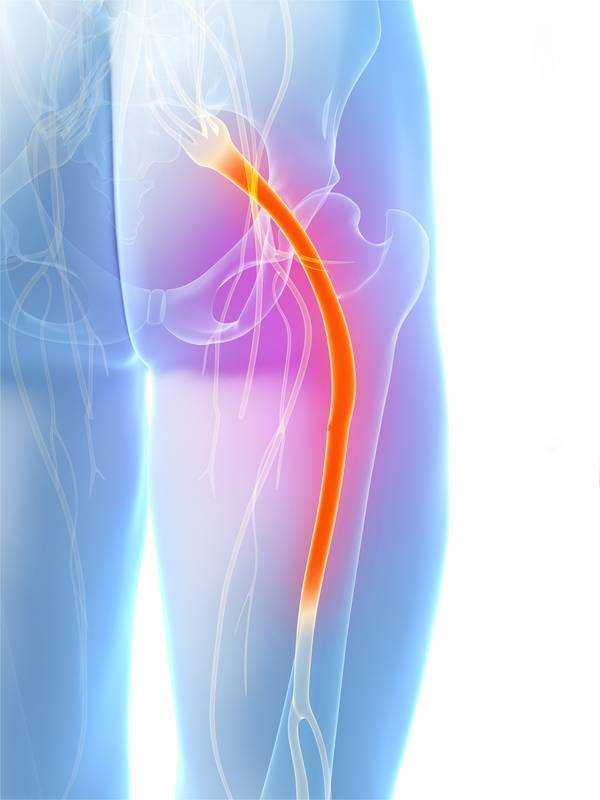
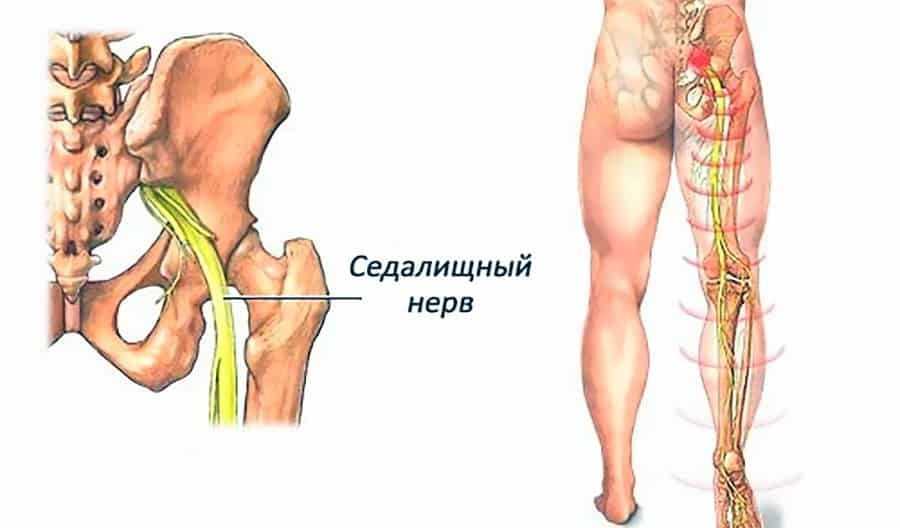
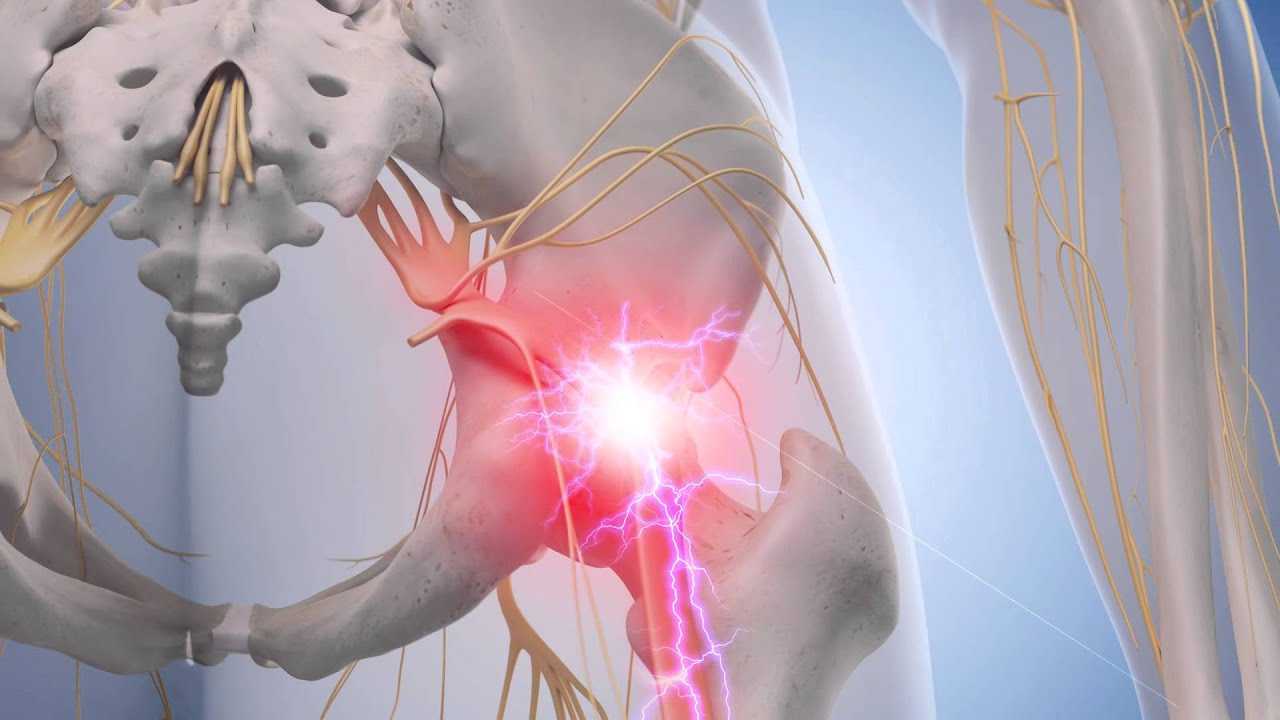
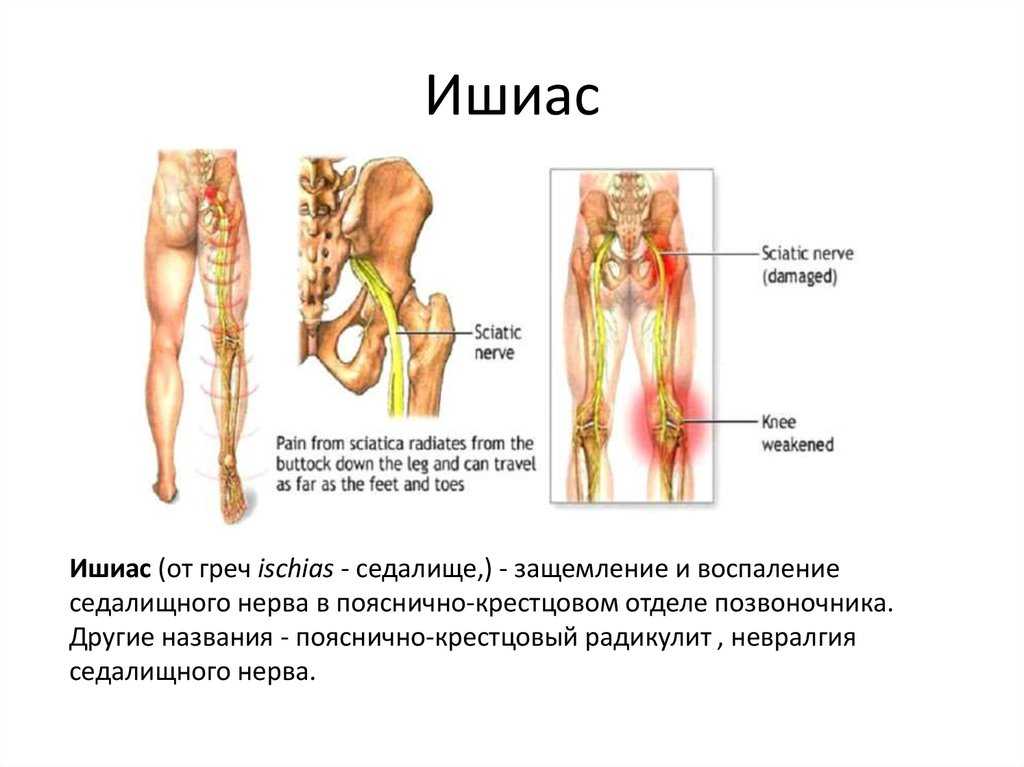
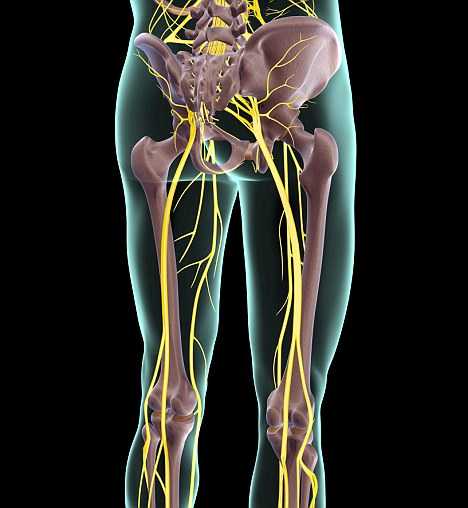
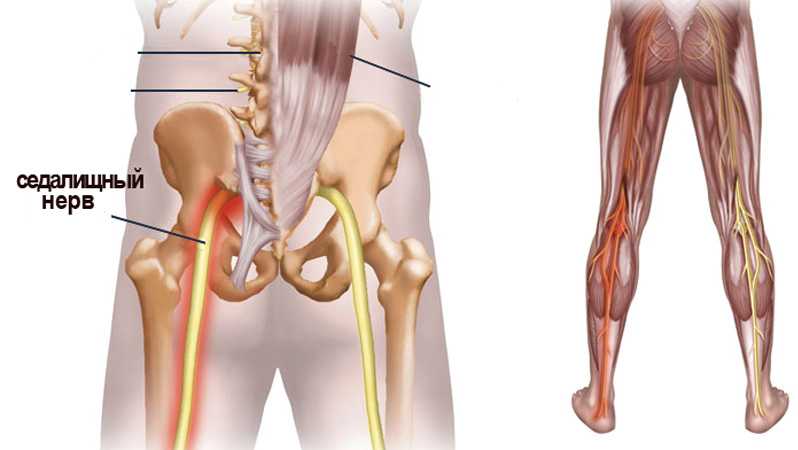
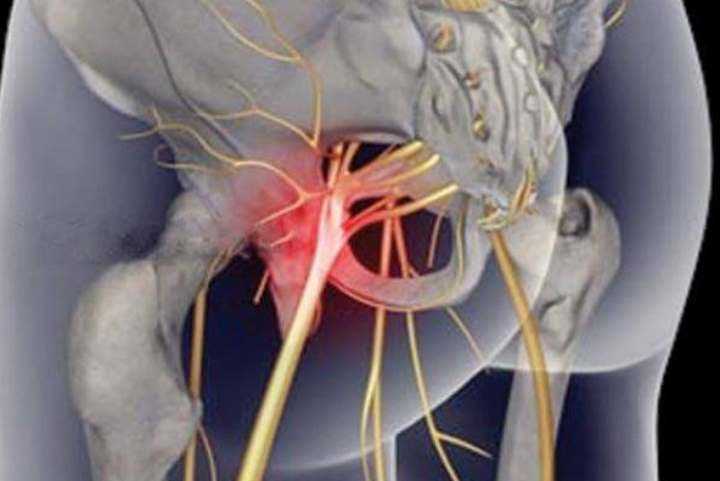
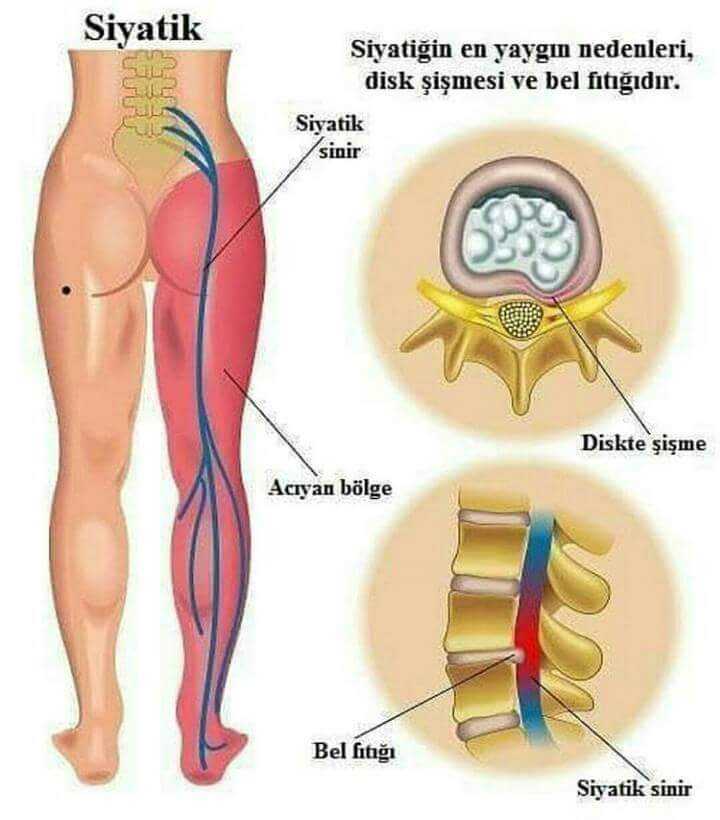
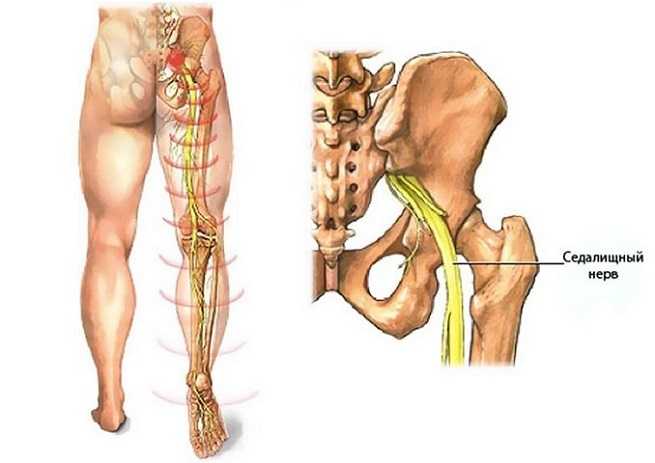
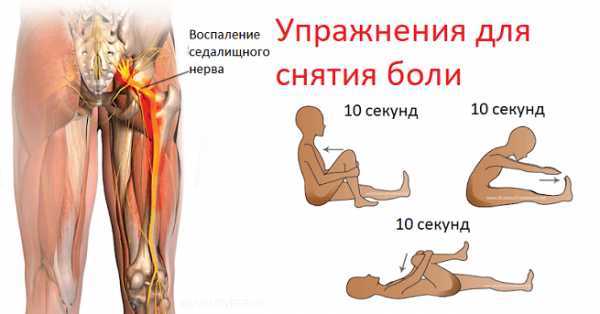
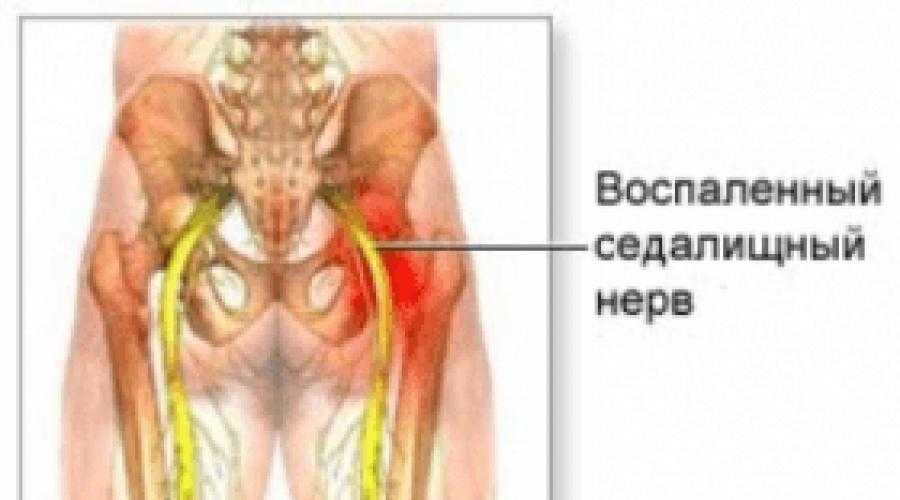
Как заподозрить начавшийся ишиас
Необходимо понимать, что вылечить седалищный нерв достаточно тяжело, поэтому чем раньше было обращено внимание на патологическое состояние, тем больше шансов на успех. Необходимо принимать во внимание следующие специфические состояния:. Дискомфортное ощущение, возникающее при длительном сидячем или стоячем статическом положении
Дискомфортное ощущение, возникающее при длительном сидячем или стоячем статическом положении.
Когда вдруг резко пронзает боль поясницу или ногу.
Когда становится ограниченной амплитуда движения ног.
Как только какой-либо из симптомов даст о себе знать, это самый серьезный повод заняться собственным здоровьем и обратиться к соответствующему специалисту. Он сможет выполнить постановку точного диагноза и назначить адекватное лечение, которое будет способно устранить проблему или хотя бы приостановить ее.
Причины ишиаса — дископатия, пролапс диска, стеноз
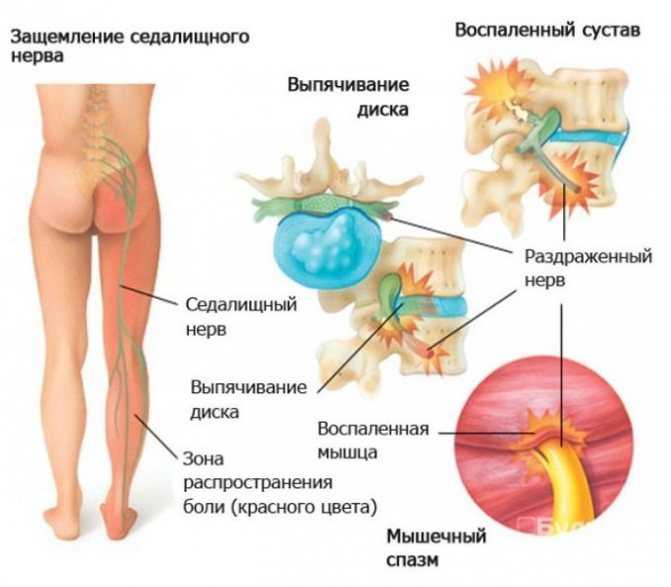
Симптомы седалищного новообразования чаще всего вызываются дископатией, то есть дегенеративными изменениями межпозвоночных дисков, выпучиванием или потерей межпозвоночных дисков (так называемый пролапс диска) и различными изменениями в междоузлиях.
Другими причинами ишиаса являются: дегенеративное заболевание позвоночника и стеноз (стеноз) позвоночного канала. Эти факторы могут привести к образованию боли в корне, обычно называемой воспалением корней.
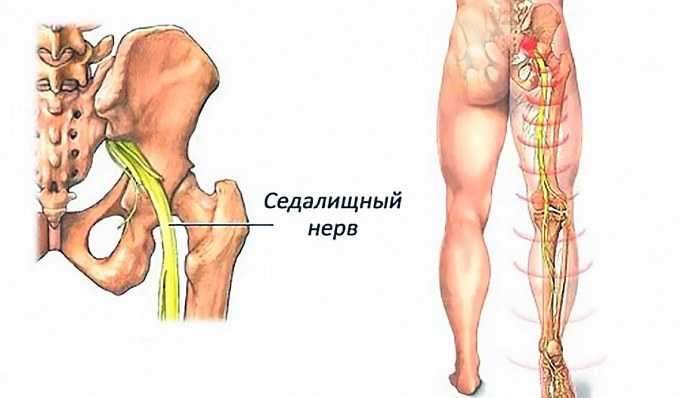
Все эти патологии приводят к сжатию костных структур позвоночника на нервных корешках, выходящих из спинного мозга и образующих седалищный нерв.
Вырождение поясничного отдела позвоночника является наиболее распространенным заболеванием, приводящим к ишиасу. Однако причины включают ряд различных патологий, приводящих к сжатию или раздражению седалищного нерва. Другие причины ишиаса включают:
- местное воспаление или абсцессы, расположенные в ягодичной области,
- раковые заболевания, происходящие из спинного мозга, спинного канала или мягких тканей в пояснично-крестцовой области,
- невропатии в ходе некоторых инфекционных заболеваний или диабета (симптомы будут несколько отличаться от классического ишиаса).
Симптомы ишиаса — боль в кресте, люмбаго, онемение ног
Если у пациента возникла проблема с диагностикой, есть ли у него ишиас, симптомы, которые он должен сообщить врачу:
- боль в поясничном отделе позвоночника, отдающая в ноги, первоначально возникающая только после тренировки или работы в положении наклона туловища вперед или спинальной гиперэкстензии;
- периодические острые приступы боли в спине с контрактурами мышц задней части бедра (так называемые снимки — люмбаго);
- часто особая причина, которая вызывает первую атаку боли в нижней части спины — подъем веса, внезапный спинальный твист, тяжелое физическое напряжение или охлаждение поясничной области спины;
- боль, передающаяся в ягодицу, бедро и ступню, что затрудняет ходьбу.
Если инфекционная или диабетическая невропатия вызывает заболевание, которое является ишиасом, симптомы могут развиваться медленно, а боль в позвоночнике и ногах постепенно увеличивается по мере развития дегенерации нервов.
В дальнейшем течении болезни боль в седалищном нерве может сопровождаться парестезией, покалыванием в ногах, онемением ног и нарушениями ощущения, даже достигая ноги.
«Паралитический шнур» и «грушевидный кошелек»
В более тяжелых случаях может иметь место так называемый паралитический шнур. В этом случае пациент чаще всего не может выпрямлять полностью стопу и носок, спотыкается, а во время ходьбы может упасть.
Непроизвольное сокращение мышц происходит с искривлением позвоночника. В случае более низких поперечных сечений может наблюдаться ослабление функции сфинктера, проявляющееся как недержание.
Интересным симптомом является так называемый грушевый кошелек — состояние, происходящее примерно у 10 процентов населения. В большинстве людей седалищный нерв проходит под грушевидной мышцей (одной из мышц ягодицы).
Однако бывает, что этот нерв пробивает грушевидную мышцу и проходит внутри нее, поэтому во время сокращения мышц (что происходит, как правило, во время движений нижней конечности) седалищный нерв сжимается через мышечные волокна, что может вызвать симптомы ишиаса.
В состоянии покоя неприятные ощущения проходят.
Ишиас во время беременности — что делать?
Приступ ишиаса во время беременности часто вызван давлением развивающегося плода на седалищный нерв. В группе риска развития ишиаса во время беременности у женщин возникают проблемы с позвоночником перед зачатием.
Напряжение связок позвоночника также уменьшает гормональные изменения, которые происходят у беременных женщин. Это способствует созданию грыжи межпозвоночного диска, болезней хребта.
Лечение ишиаса во время беременности включает облегчение симптомов. Полноразмерная терапия может быть начата только после рождения ребенка. Из-за отрицательного эффекта болеутоляющих средств на плод, их использование не рекомендуется.
Исключением является парацетамол, который, однако, имеет ограниченный анальгетический эффект.
Лечение ишиаса в домашних условиях во время беременности, которое приносит облегчение боли, — это теплые или холодные компрессы пояснично-крестцовой области на месте источника боли.
Также стоит знать, как правильно лежать при ишиасе. Чтобы облегчить боль, лучше лечь на спину, согнув ноги под прямым углом. Эта позиция позволяет снять нагрузку на седалищный нерв, что приносит некоторое облегчение.
Причины ишиаса
Основными причинами развития ишиаса являются грыжа межпозвоночных дисков и воспаление, а также защемление седалищного нерва во время беременности (см. Ишиас при беременности: причины, симптомы, лечение упражнениями).
У большинства людей боль в седалищном нерве вызывается межпозвоночными грыжами, что означает, что диск в позвоночнике смещается, а фиброзное кольцо трескается или разрывается. Грыжа межпозвоночного диска выпячивается из позвоночного канала, что означает, что он изменяет химические сообщения, которые отправляются через нервы к конечностям. Если межпозвоночный диск выступает в определенной области, он может «зажать» седалищный нерв, который является одним из основных каналов связи между позвоночником и ногами. Седалищный нерв соединяет меньшие ветви нервов, которые проходят через спинной канал, от таза по ногам в лодыжки и ступни. Грыжа вызывает симптомы, оказывая давление на позвоночник.
Не все люди с межпозвоночной грыжей имеют ишиас. Люди, у которых межпозвоночные диски сильно изношены, более восприимчивы к возникновению всех видов спинальных проблем, способных вызывать болезненные симптомы в различных областях тела.
Межпозвоночные диски расположены между позвонками в позвоночнике и выполняют роль естественного амортизатора тела. Они должны оставаться эластичными, чтобы поглощать вибрации и давление на позвоночник от различных движений, положений и ситуаций, в которые мы попадаем. Когда межпозвоночные диски теряют свою эластичность, гораздо более вероятно, что ткань диска может выпячиваться и раздражать области поясничного отдела позвоночника (нижняя часть спины).
У большинства взрослых людей грыжи межпозвоночного диска или смещение межпозвоночных дисков являются результатом многолетнего старения и воздействия стресса на организм, такого как физические нагрузки, плохая осанка, высокий уровень воспаления и иногда травмы. С возрастом, межпозвоночные диски естественным образом теряют свою эластичность по мере уменьшения спинномозговой жидкости, что приводит к увеличению вероятности трещин или разрывов.
В то время как защемление в спинномозговых нервах многие годы считалось единственной причиной ишиаса, исследователи теперь знают, что воспаление ухудшает состояние и даже может быть реальной причиной в некоторых случаях. Исследования показали, что симптомы ишиаса могут возникать при отсутствии прямого защемления нервных корешков, возможно, в результате высвобождения провоспалительных факторов. Это по-прежнему вызывает такую же серьезную боль, потому что это вызывает хроническое повторное воспаление воспаленного нервного корешка.
У людей, которые не очень хорошо заботятся о себе в целом, например, употребляющих некачественную вредную пищу, не получающих достаточного количества сна и подвергающихся значительному стрессу — межпозвоночные диски стареют и изнашиваются быстрее. У людей с грыжей межпозвоночного диска, воспаление только усугубляет проблему и обычно делает ишиас более болезненным.
Лечение медикаментами
После диагностики болезни, возникает вопрос, как лечить ишиас, чтобы терапия дала максимальный результат на восстановление двигательных функций. Чаще всего, пациенты стараются унять боль самостоятельно, прибегнув к физическим упражнениям, растираниям, употреблению Аспирина. Иногда подобных процедур достаточно, чтобы вернуться к нормальной жизни, но в большинстве случаев боль спустя пару дней активизируется, и без врача тут уже не обойтись. Профилактическое обращение к специалисту должно проходить не реже 2 раз в год, несмотря на то, есть ли у человека жалобы или нет.
Лечение медикаментами самый доступный способ. Пациент идет в аптеку, покупает препараты, принимает их до исчезновения симптомов. Аптечка больных ишиасом людей переполнена обезболивающими мазями, гелями, уколами, кремами. В ней можно встретить восстанавливающие витамины и лекарства, предназначенные для неожиданных приступов.
Среди медикаментозных средств лечения наиболее практичными и эффективными являются:
- препараты для обезболивания (Диклофенак, Амидопирин, Триптофан, Ацекардол продаются без рецепта, снимают боль, воспаление, неприятные ощущения);
- хондропротекторные лекарства (их действие направлено на восстановление хрящевой ткани, Артро-Актив, Терафлекс, Адванс, Хондроксид, Руманол быстро устраняют симптомы ишиаса, быстро усваиваются, обычно не вызывают привыкания);
- миорелаксирующие средства (Диплацин, Мидокалм, Флексин предназначены для устранения спазмов, нормализации тонуса мышц, имеют ряд противопоказаний, их составляющие способствуют привыканию, зависимости);
- ноотропы (нейрометаболические стимулирующие лекарства) — Ноотропил, Фезам, Пантогам воздействуют на психику пациента, устраняя психологические проблемы, повлекшие за собой ишиас; в этом случае лечение имеет побочное воздействие, постоянный прием вызывает привыкание).
Лекарства быстро устраняют боль, улучшают состояние суставов, снимают стресс, нормализуют кровообращение. Но помимо этого они имеют ряд побочных симптомов, в результате чего пациенты становятся зависимыми от них. Недостатком медикаментозных препаратов является их неэффективность, т.к. они не устраняют причины болезни. При ишиасе вполне можно обходиться без пилюль. Для этого понадобиться комплексная длительная терапия. Сколько времени понадобится для устранения болевых ощущений? При строгом выполнении предписаний врача выздоровление может последовать быстро. В среднем медикаментозное лечение ишиаса составляет 2–4 месяца с учетом особенностей человеческого организма и тяжести заболевания.
Не стоит заниматься самолечением, поскольку это может навредить состоянию здоровья, усугубив процесс протекания ишиаса. Правильное решение — обратиться за консультацией к врачу, который проведет диагностику, выявит проблему и назначит соответствующее лечение.
Мази, таблетки, крема эффективны лишь на начальном этапе заболевания. Целесообразно начинать терапию нестероидными противовоспалительными средствами, такими как Кетанов, Напроксен-Акри, Династат, Целебрекс.
Действие содержащихся в данных лекарствах веществ направлено на устранение воспалительного процесса и болевого порога. Препараты могут быть в виде уколов, мазей, таблеток. Форма препарата подбирается строго индивидуально каждому пациенту с учетом степени заболевания.
Принимать нестероидные препараты следует с осторожностью, т.к. неправильное их употребление чревато обострением язвы, двенадцатиперстной кишки, гастрита
Не стоит пренебрегать консультацией доктора перед применением подобных средств. Сильные боли при ишиасе возможно устранить с помощью таких обезболивающих как Трамадол, Метадон, Ибупрофен, Фентанил.
Также при лечении ишиаса можно использовать фитотерапевтические средства, например, на основе пчелиного яда, скипидара, горького перца, камфоры. Они нормализуют кровообращение, снимают воспаление, притупляют боль. Активные компоненты, входящие в их состав, способствуют раздражению рецепторов кожи, вследствие чего проходит боль. В дальнейшем, в качестве профилактики, рекомендуется пройти курс физиотерапии.
Симптомы заболевания
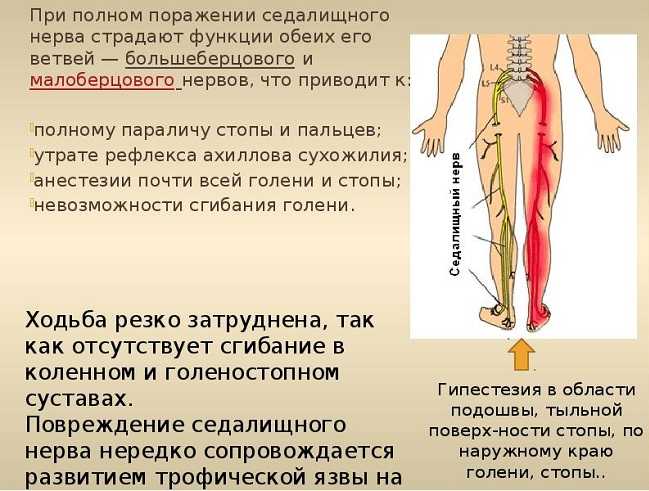
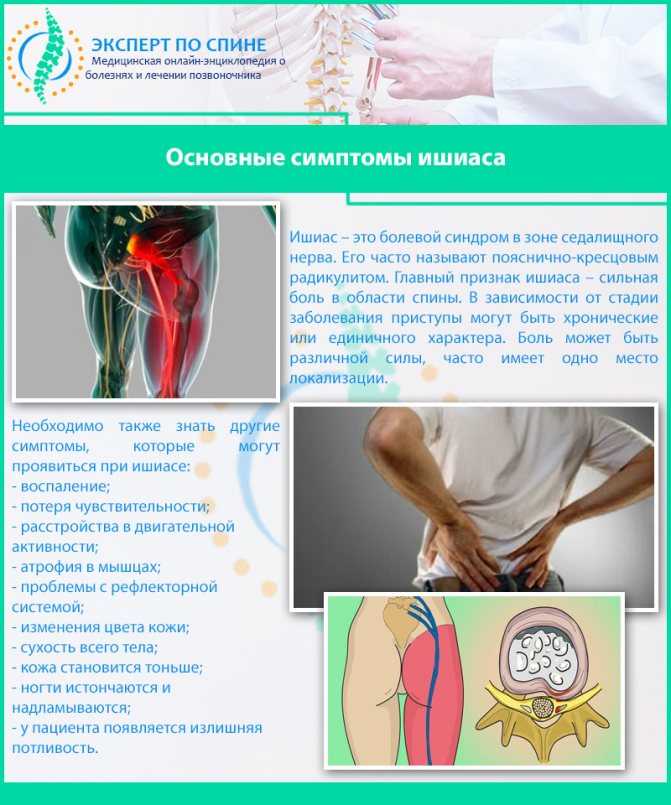
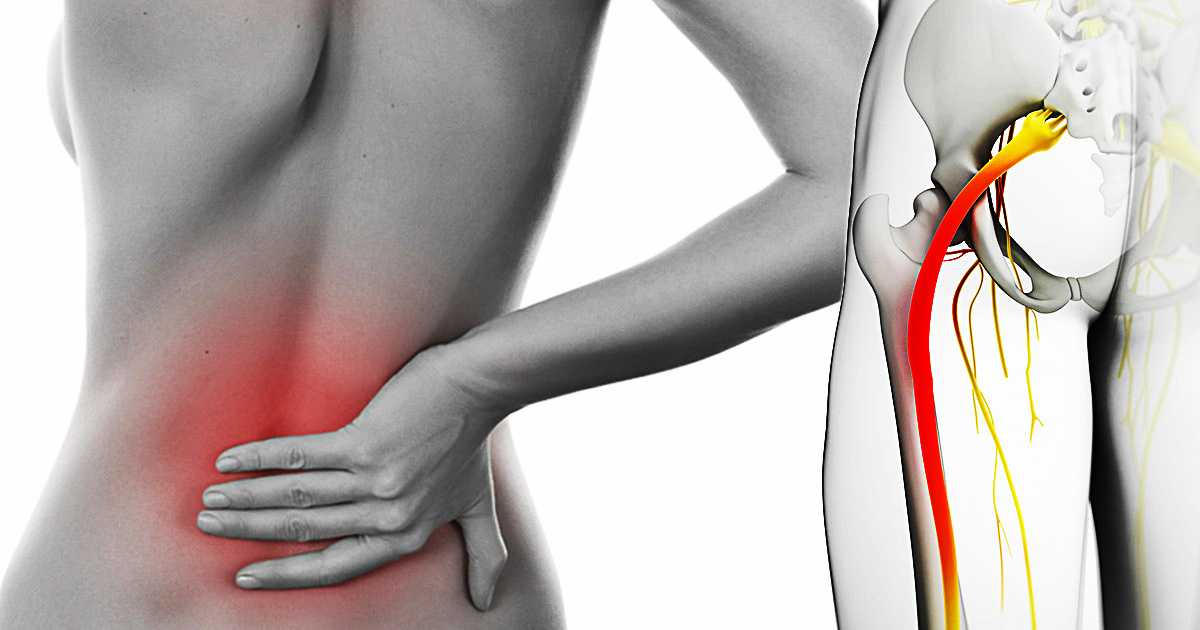
Заболевание ишиас, симптомы которого выражены довольно ярко, характеризуется в первую очередь болью. Она может быть как сильной, так и ноющей, сопровождаться покалыванием и онемением.
В основном боли резкие, простреливающие, приступообразные. Некоторым пациентам подобные ощущения напоминают удары ножом или током, настолько они сильны, терпеть их невыносимо. Ноющие боли более характерны для развивающегося заболевания, причиной которого служат инфекции.
Часто пострадавший не может разогнуться, что при наклоне сделать легче. На ногу, где поражен седалищный нерв, больно опираться. Трудно проявлять даже небольшую физическую активность.
Для ишиаса характерно появление отека и покраснения в поврежденной области, а также повышение температуры тела до 38 градусов. Нужно отметить, что слабость, онемение, ощущение «бегающих мурашек» в болезненном месте может сохраняться годами.
Какие уколы делают при защемлении седалищного нерва
Уколы при воспалении седалищного нерва название:
- Трамадол, Парацетамол, Кетонал — для обезболивания, когда осуществляется лечение седалищного нерва, лекарства, уколы вводятся в/м;
- Как лечить защемление седалищного нерва (лекарства-стероиды): Дексаметазон, Преднизолон, Гидрокортизон;
Какие уколы при защемлении седалищного нерва убирают спазмолитические приступы:
Папаверин, Дротаверин, Сирдалуд;
Какие уколы колоть при защемлении седалищного нерва, чтобы улучшить работу ЦНС:
Комбилипен, Мильгамма;
Как лечить ишиас седалищного нерва, какие уколы применяют для борьбы с воспалениями (НПВП):
Ибупрофен и остальные.
Капельницы
Растворы для капельницы улучшают метаболизм, нормализуют ток крови, снимают спазмолитические приступы.
Вещество улучшает циркуляцию кровяной жидкости. Вместо Эуфиллина, можно использовать ниацин, Пентоксифиллин.
Куда делают укол при ишиасе
Если началось воспаление седалищного нерва, уколы ставятся:
- в вену;
- в мышечную ткань;
- в эпидуральную зону.
Иногда инъекцию в/м приходится вводить самим. Укол в седалищный нерв делается в верхнюю внешнюю часть ягодицы. Чтобы правильно его поставить, нужно разделить пятую точку на 4 части (мысленно или пометить место введения йодом). Шприц необходимо держать перпендикулярно поверхности. Если допустить ошибку, укол в седалищный нерв, может спровоцировать неблагоприятные последствия.
Медикаментозное лечение седалищного нерва может осуществляться путем введения инъекций в эпидуральную область. Благодаря этому лекарственное средство начинает действовать локально и моментально, уменьшается количество побочных реакций, возникающих при прохождении препарата по организму.
Укол в седалищный нерв последствия
Необходимо разобраться, что будет, если сделан неправильный внутримышечный укол в седалищный нерв:
- Инфильтрат — уплотнение и болезненность в месте введения иглы. Возникает, если лечение проводилось неподогретыми масляными растворами, инъекции вводились в одно место много раз. Инфильтрат лечится прикладыванием грелки, рисованием йодной сетки.
- Абсцесс — гнойное образование с четкими границами. Возникает, когда лечение при воспалении седалищного нерва в домашних условиях (уколы) проводилось с нарушением требований асептики. Абсцесс определяется по болезненности и гиперемии в месте введения иголки, повышению температуры. Избавиться от образования можно только хирургическим вмешательством.
- Поломка иглы — случается из-за некачественного шприца, сильного мышечного спазма, введения по самую канюлю (игла должна входить на 2/3). Перед тем как лечить седалищный нерв в домашних условиях, уколы необходимо проверять на качество. Если шприц все-таки сломался, его обломки нужно достать пинцетом. Когда игла ушла глубоко, необходимо обратиться к хирургу.
- Эмболии — бывают воздушными и масляными. Признаки у патологических состояний схожи: во время введения иглы масло или воздух попадают в вену, с кровяным током проникают в легочный сосуд. Из-за этого пациент испытывает удушье, в большинстве случаев приводящее к летальному исходу. Чтобы избежать плачевных последствий, шприц вводится двухмоментным способом (профилактика масляной эмболии). Чтобы избежать патологии воздушного типа, перед тем, как лечить седалищный нерв, уколы нужно проверять на наличие воздуха, выпускать его при необходимости.
- Повреждение нервных волокон. Необходимо принять обезболивающее, обратиться за квалифицированной медицинской помощью. Если произошло повреждение седалищного нерва при уколе, симптомы возникают, как и при обыкновенном защемлении.
- Гематома — профилактикой синяков служит использование острых игл, соблюдение техники введения инъекций. Если неправильно ставились уколы при защемлении седалищного нерва, лечение включает прикладывание спиртовых компрессов, применение мазей, назначенных врачом.
Мы разобрали, ущемление седалищного нерва, симптомы и лечение, препараты. Однако патологическое состояние может застать врасплох, когда под рукой нет медикаментов.
Физиотерапевтические процедуры
Невралгия седалищного нерва лечится и физиотерапевтическими процедурами. При этом показаны следующие мероприятия:
- электрофорез;
- фонофорез;
- различные компрессы;
- прогревающие мероприятия.
Они назначаются в комплексе с медикаментозной терапией. Таким образом быстрее снимается воспаление, потому что улучшается циркуляция крови на пораженных участках. Все назначения производит врач, количество сеансов и их интенсивность.
Лечебный массаж рекомендуется делать только после снятия обострения. Он хорошо помогает улучшению кровообращения, восстанавливает мышцы, устраняет боли, повышает проводимость нерва. Улучшение от массажа обычно наступает через 10 процедур. Необходимо с каждой процедурой наращивать интенсивность воздействия.
Почему болят мышцы ягодиц?
стрессВыделяют следующие причины боли в ягодичных мышцах:
- Миозит представляет собой патологический процесс, при котором мышечные ткани воспаляются. Причиной миозита может быть проникновение инфекции в мышцы на фоне гриппа или ангины, после ушибов или ранения ягодичной области, вследствие переохлаждения или после физического перенапряжения. В некоторых случаях воспаление мышц может возникать на фоне стресса или иметь аутоиммунную природу (иммунная система выделяет антитела к собственной мышечной ткани). Боль при миозите усиливается при движении или во время надавливании на пораженную мышцу. Стоит отметить, что боль дает о себе знать не только во время ходьбы, но и в покое. Кроме боли, при миозите наблюдается скованность в тазобедренном суставе, которая связана с патологическим напряжением мышечной ткани. В некоторых случаях в патологический процесс могут вовлекаться новые мышцы.
- Физическое перенапряжение может приводить к повышенному тонусу мышц ягодиц и проявляться тянущей болью. Чаще всего это может наблюдаться у нетренированных людей после длительной ходьбы или после интенсивных физических упражнений. Довольно часто данная мышечная боль локализуется не только в области ягодиц, но также в пояснице и в бедре.
- Внутримышечная инъекция при неправильном выполнении, может приводить к образованию уплотнения (инфильтрат), которое сдавливает мышечные ткани, приводя к их патологическому напряжению. Данное осложнение возникает при быстром введении лекарственных препаратов, а также если укол выполнялся недостаточно глубоко или не в тот квадрант ягодицы (инъекцию делают в наружный верхний квадрант ягодицы).
- Длительное пребывание в сидячем положении также может приводить к мышечным болям в ягодицах. Дело в том, что при длительном пребывании в позиции сидя кровеносные сосуды ягодичной области сдавливаются. В итоге снижение притока артериальной крови к мышцам ягодицы вызывает болевые ощущения.
Лечение ишиаса в домашних условиях
В остром периоде главная задача лечения – это максимально возможное устранение компрессии седалищного нерва и болевых ощущений. Больному показан полный покой и постельный режим, а также противовоспалительная и обезболивающая терапия. Кроме того, невропатологи назначают таким пациентам витаминные комплексы и препараты, улучшающие проведение нервных импульсов. При выраженном болевом синдроме проводят блокады седалищного нерва новокаином или другими анестетиками.
В качестве противовоспалительной и обезболивающей терапии применяют:
- Нестероидные противовоспалительные средства местного и системного действия. Если боль выраженная, предпочтительным является внутримышечное введение препаратов.
- Мази и гели с раздражающей и анестезирующей эффективностью.
- Миорелаксанты. Эти препараты уменьшают напряжением мышц и тем самым уменьшают компрессию нервного ствола и интенсивность болевых ощущений.
- Гормональные средства (в тяжелых случаях).
 Неотъемлемой частью лечения пациентов с ишиасом является физиотерапия. Она способствует скорейшему разрешению воспалительного процесса, снижает выраженность боли и мышечный спазм. Чтобы освободить седалищный нерв от защемления, больным показаны курсы мануальной терапии и массажа. После угасания острой симптоматики не лишними будут занятия лечебной физкультурой.
Неотъемлемой частью лечения пациентов с ишиасом является физиотерапия. Она способствует скорейшему разрешению воспалительного процесса, снижает выраженность боли и мышечный спазм. Чтобы освободить седалищный нерв от защемления, больным показаны курсы мануальной терапии и массажа. После угасания острой симптоматики не лишними будут занятия лечебной физкультурой.
Если защемление нерва не удается устранить консервативными методами, больным делают операцию – удаляют опухоль, ушивают грыжу и т.д. После таких оперативных вмешательств пациентам необходима длительная реабилитация, позволяющая закрепить результаты лечения. Кроме того, чтобы болезнь не вернулась, больным стоит прислушаться к рекомендациям врачей и поменять свой образ жизни, привычки, отношение к физической активности. Движения – это лучшее лекарство для позвоночника.
Помните: если седалищный нерв хотя бы раз защемило, подобное может произойти повторно, поэтому необходимо обязательно обратиться к врачу и пройти диагностику. Самолечение при ишиасе может дать лишь мнимый положительный эффект, а действительно вылечиться можно только под руководством квалифицированного врача-невропатолога.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
10,769 просмотров всего, 1 просмотров сегодня
Профилактика
Существует ряд рекомендаций, придерживаясь которых, можно свести к минимуму риск поражения седалищного нерва. Для профилактики ишиаса необходимо:
- контролировать вес, не допускать ожирения;
- следить за осанкой;
- регулярно делать утреннюю зарядку;
- заниматься легким спортом;
- не поднимать чрезмерный вес или делать это правильно;
- сменить слишком мягкий матрас;
- при сидячей работе делать регулярные паузы не реже раза в час;
- избегать переохлаждения и травмирования спины.
Доказано, что лишний вес является одним из ключевых факторов риска заболевания. При ожирении седалищный нерв защемляется в 97% случаев.
Регулярные рациональные физические нагрузки позволяют существенно снизить риск защемления или воспалительных заболеваний. Минимум — это хотя бы утренняя зарядка.
Следует избегать поднятия грузов излишней массы. Если этого избежать не удается, необходимо правильно поднимать вес: с ровной спиной и распределением массы на руки.
Излишне мягкая кровать способствует защемлению нерва и заболеваниям позвоночника. Следует всегда выбирать ортопедический матрас умеренной или большей жесткости.